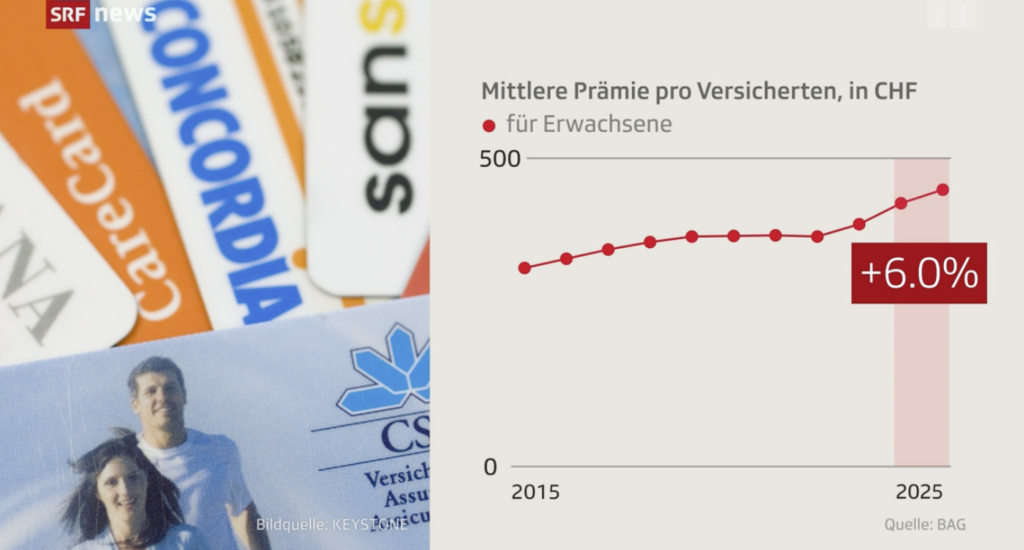
Kassenprämien: Eine Bankrotterklärung der Politik
Es sind vielmehr die Regierungen und Parlamentarier in Bund und Kantonen, die seit Jahrzehnten versagen. Sie kuschen vor der Lobby der Gesundheitsindustrie und lehnen längst fällige Massnahmen ab, mit denen man die Kosten und damit die Prämien in den Griff zu bekommen würde
Der Vorwurf, den man den Stimmbürgerinnen und Stimmbürgern machen kann: Sie haben diese Parlamentarier gewählt, darunter viele Lobbyisten. Zu hohe Prämien müssen aber auch die 23 Prozent der Erwachsenen zahlen, die kein Wahlrecht haben.
Die Gesundheitslobby und in ihrem Schlepptau viele Politikerinnen und Politiker schieben die Hauptschuld an den überrissenen Prämien den Prämienzahlenden selber in die Schuhe: Sie würden zu häufig einen Arzt oder ein Spital aufsuchen, zu viele Gesundheitsleistungen «konsumieren» und sich «wie am Buffet à discrétion bedienen» (NZZ). Das Schimpfwort heisst «Vollkasko-Mentalität».
Nun gibt es zweifellos Menschen mit einer übertriebenen Anspruchshaltung. Doch es ist wissenschaftlich erwiesen, dass solche «Ärztehüpfer» eine kleine Minderheit sind. Die überwältigende Mehrheit der Bevölkerung geht nicht ohne triftigen Grund zum Arzt und verlangt schon gar nicht unnötige Operationen.
Auch der zunehmende Anteil der Älteren in der Bevölkerung kann die steigenden Kosten nur zu einem kleinen Teil erklären. Dieses Argument ist eine faule Ausrede.
«Die Anbieter bestimmen die Nachfrage nach medizinischen Leistungen grossenteils selber, da es den Patienten meist an Fachwissen fehlt.»
Redaktor Hansueli Schöchli, NZZ, 3.5.2024
Für die hohen Kosten ist in erster Linie der Staat verantwortlich
Die wichtigsten Entscheide über die Kosten der obligatorischen Grundversicherung fällt der Staat:
- Die Kantone:
Sie regulieren die Spitäler. Diese verschlingen rund 30 Prozent der Prämien (ohne Spital-Medikamente).
Ergebnis bis heute: Zu viele Spitäler mit häufig zu geringen Operations-Fallzahlen ihrer Teams. Das führt zu mehr kostspieligen Komplikationen und ungeplanten Rehospitalisierungen. Behandlungsresultate werden mangelhaft erfasst und – wo es sie gibt – nicht verständlich und vergleichbar veröffentlicht. Unter den Kantonen herrscht ein unsinniges «Spital-Wettrüsten». - Der Bund:
Er reguliert die Medikamente. Sie verschlingen fast 24 Prozent der Prämien (einschliesslich der Spitalmedikamente).
Erbärmliches Ergebnis: In keinem Land Europas müssen die Krankenkassen und die Prämienzahlenden so viel für Medikamente zahlen wie in der Schweiz.
Fazit: Bund, Kantone und deren Parlamente haben versagt. Die Rechnungen dafür müssen die Prämienzahlenden begleichen.
Das Politversagen in drei Punkten
Buchstäblich seit Jahrzehnten sind die Schwachstellen erkannt. Und es lagen und liegen viele Vorschläge auf dem Tisch. Sie sind im Folgenden kurz zusammengefasst. Dafür braucht es keinen neuen «runden Tisch mit den verschiedenen Akteuren», wie Bundesrätin Elisabeth Baum-Schneider an der Medienkonferenz vom 26. September als Massnahme ankündigte.
Die verantwortlichen Politikerinnen und Politiker haben kapituliert vor der Gesundheitsindustrie, die von den 35 Milliarden Franken Prämien profitiert.
«Die Frage ist nicht primär, was man tun soll. Die Frage ist, wie man die Akteure dazu bringt, es endlich zu tun. Für echte Sparvorschläge fehlt den Verbänden das Interesse und den Parteien der Mut.»
Redaktor Daniel Friedli, NZZ am Sonntag, 25.2.2018
1. Falsche finanzielle Anreize
Eine wichtige Lenkungsfunktion hat das Geld. Doch ausgerechnet die finanziellen Anreize sind falsch gesetzt. Bereits seit Jahrzehnten sind sich alle Gesundheitsökonomen einig:
- Die meisten Praxisärzte – vor allem die Spezialisten – können ihre Einkommen mit jeder einzelnen Leistung erhöhen. Die Folgen sind absurd: Ärzte, welche Patienten falsch und deshalb länger behandeln, werden mit höheren Einnahmen «belohnt». Sie können ihr Einkommen zudem aufbessern, wenn sie medizinisch Unnötiges machen oder nicht unbedingt nötige Medikamente selbst verkaufen.
Die besten Ärzte dagegen, welche ihre Patientinnen und Patienten am schnellsten gesund bringen, verdienen an ihnen weniger und werden mit geringeren Einnahmen «bestraft». - Spitäler können ihre Abteilungen besser auslasten, mehr Einnahmen generieren und Defizite vermeiden, indem sie unzweckmässig intensiv diagnostizieren, behandeln und unnötig stationär operieren. Es gibt sogar immer noch Spitäler, die den Chirurgen finanzielle Vorteile gewähren, wenn sie häufiger operieren.
2. Mangelhafte Spitalplanung
Die Kantone bestimmen mit ihren Spitallisten, welche Spitäler und Spitalleistungen von den Kassen bezahlt werden müssen. Fast dreissig Jahre nach Einführung der obligatorischen Grundversicherung gibt es in der Schweiz ein ganzes Drittel mehr Spitalbetten pro Einwohner als in den Niederlanden und sogar über 60 Prozent mehr als in Dänemark und in Schweden – mit entsprechend mehr und längeren Behandlungen. Dass die Schweizerinnen und Schweizer daraus einen gesundheitlichen Vorteil ziehen, müssen die Spitäler nicht nachweisen.
Die Kantone erweisen sich seit fast dreissig Jahren als unfähig, überregional zu planen und zu investieren. Doch der Bund schaut trotz unnötiger Milliarden-Kosten bis heute zu. Er hat auch nicht dafür gesorgt, dass die Behandlungsqualität schweizweit einheitlich erfasst wird und es schweizweite Qualitätsranglisten gibt: In welchen Spitalabteilungen kam es – bei vergleichbaren Eingriffen an vergleichbaren Patienten – am häufigsten zu Spitalinfektionen, zu Komplikationen, zu ungeplanten Rehospitalisationen oder zu Todesfällen?
Der Nationale Verein für Qualitätsentwicklung in Spitälern (ANQ) veröffentlicht etliche Qualitätsdaten, die zeigen, bei welchen Eingriffen in welchen Spitälern es zu deutlich mehr Komplikationen kommt als erwartet. Doch die Vergleiche werden nicht als als Rangliste für alle schnell erfassbar veröffentlicht. Erst das Veröffentlichen solcher Ranglisten führt – wissenschaftlich längst nachgewiesen – zu einer raschen Verbesserung der Behandlungsqualität. Bessere Qualität führt zu tieferen Kosten.
«Im Gesundheitswesen hat der Lobbyismus ein unerträgliches Mass erreicht.»
itte-Präsident Gerhard Pfister, Tages-Anzeiger, 9.4.2024
3. Wenig Wille für Systemverbesserungen
Ärzte, Spitäler, Apotheken, Pharmakonzerne und Hersteller von Medizinprodukten wehren sich gegen Änderungen des heutigen Systems, die ihnen weniger Einkommen bringen würden. Alle verfügen über eine finanzkräftige Lobby. Sie ist im Bundesparlament und in den kantonalen Parlamenten auch direkt vertreten und hat mit ihrem Wissensvorsprung in dieser komplexen Materie einen enormen Einfluss.
Deshalb hatten folgende grundlegenden Reformen, welche die Kosten senken würden, bisher keine Chance:
- Möglichst keine Vergütungen von Einzelleistungen mehr (bürokratischer Tarmed oder Tardoc).
Praxisärzte werden im Wesentlichen mit Kopfpauschalen (Zahl der betreuten PatientInnen) und/oder der Arbeitszeit und/oder Pauschalen entschädigt. Oder mit Löhnen, wie in einigen HMO-Gruppenpraxen. Oder sie arbeiten mindestens in Netzen von Grundversorgern mit einer Budget-Verantwortung (wie Medix).
Belegärzte in Spitälern werden im Wesentlichen differenziert aufgrund der Arbeitszeit entschädigt.
Spital- und Spezialärzte dürfen sich an Laborfirmen, Röntgen- und anderen Diagnoseinstituten finanziell nicht mehr beteiligen. - Ein wichtiger Grund für die höheren Kosten in der Schweiz ist – trotz vieler Hausarztmodelle – der direkte Zugang zu Spezialärzten. Das ist in fast alle Staaten Europas anders. Sie kennen das Gatekeeper-Modell: PatientInnen gehen nicht direkt zum Spezialisten, sondern – ausser in Notfällen – zuerst in eine HMO-Praxis, zu Hausärzten, Kinderärzten, Frauenärzten oder Augenärzten. Diese Grundversorger werden damit stark aufgewertet. Bei PatientInnen mit einem vergleichbaren Risikoprofil sind Einsparungen zwischen 10 und 40 Prozent nachgewiesen.
Bis zur Einführung eines Gatekeeper-Obligatoriums sorgt der Bund dafür, dass die Krankenkassen für HMO/Hausarztmodelle/Ärztenetzwerke, die an einem Qualitäts-Monitoring oder einem Qualitätszirkel angeschlossen sind, deutlich günstigere Prämien anbieten können.
Versicherte, die ohne Not zuerst einen Spezialarzt aufsuchen, müssen einen höheren Selbstbehalt zahlen. - Die Entschädigungen für besonders gut verdienende Radiologen, Urologen, Augenärzte, Anästhesisten und Chirurgen werden reduziert und diejenigen für Grundversorger deutlich erhöht.
- Ausgebildete Pflegekräfte behandeln in Spitälern und Apotheken selbständig einfache medizinische Probleme wie Fusspilz, Blasenentzündung, leichte Verbrennungen, Durchfall oder Erkältung. Sie rechnen ihre Leistungen mit der Grundversicherung ab.
- Künftig zahlen die Krankenkassen auch in der Schweiz höchstens noch den Preis des günstigsten, zweitgünstigsten oder drittgünstigsten Generikums, ausser ÄrztInnen verschreiben aus medizinischen Gründen das Originalpräparat. Dieses «aut idem»-Prinzip gilt in fast allen Staaten Europas. Nur die Krankenkassen in der Schweiz müssen – trotz der gesetzlichen Vorschrift der Wirtschaftlichkeit – unter austauschbaren Medikamenten auch die teuersten vergüten. Das BAG hat lediglich ein bürokratisches, ständig anzupassendes System unterschiedlicher Selbstbehalte eingeführt.
- Die Krankenkassen dürfen vergleichbare Leistungen wie rezeptpflichtige Medikamente oder Reha-Aufenthalte auch dann vergüten, wenn diese im Ausland bezogen werden.
- Der Bund sorgt sofort dafür, dass Spitäler keinen finanziellen Vorteil mehr haben, wenn sie PatientInnen stationär statt ambulant behandeln. Er beendet damit einen jahrelangen Streit.
- Der Bund schreibt landesweit für alle Spitalstandorte gleich hohe Mindestfallzahlen vor, so dass Spitalabteilungen mit zu geringen Fallzahlen schliessen müssen.
- Laut OECD verschlingen vermeidbare Fehler und Infektionen 10 Prozent der Spitalkosten. Der Bund schreibt dem ganzen medizinischen Personal vor, vermutliche Behandlungsfehler und vermutliche Nebenwirkungen im Internet an eine zentrale Stelle zu melden. Das Unterlassen von Meldungen wird sanktioniert. Meldende sind vor Benachteiligungen geschützt. Vorbild ist das Meldesystem in Dänemark.
Nach früheren Angaben des BAG kommt es in Schweizer Spitälern jedes Jahr zu rund 60’000 vermeidbaren gesundheitlichen Schadensfällen. Das ist tragisch für die Betroffenen und verursacht unnötige Kosten. - Die Krankenkassen sind nicht mehr verpflichtet, sämtliche Behandlungen in allen kantonal anerkannten Spitälern zu vergüten. Der Vertragszwang wird überall dort aufgehoben, wo die Behandlungsresultate (Outcome-Qualität) gemessen werden können. Auch der Vertragszwang mit Belegärzten wird in Fällen aufgehoben, wo die Resultate der Behandlungen gemessen werden können.
Der Nationale Verein für Qualitätsentwicklung in Spitälern (ANQ) veröffentlicht etliche Qualitätsdaten, die zeigen, bei welchen Eingriffen in welchen Spitälern es zu deutlich mehr Komplikationen kommt als erwartet. Der Bund macht die Teilnahme der Spitäler obligatorisch und macht Vorgaben für das Erfassen einer einheitlichen und vergleichbaren «Outcome-Qualität». - Der Bund richtet eine zentrale Online-Plattform für einheitliche Patientendossiers ein, wie diese für Bankgeschäfte und Steuern existieren. Die anonymisierten Daten werden für Qualitätsvergleiche ausgewertet. Der Konsumentenschutz hat dies schon vor zwölf Jahren gefordert.
- Wer von Prämienvergünstigungen profitieren möchte, darf sich keine Spital-Zusatzversicherungen leisten. Nach Angaben von Krankenkassen haben heute fast 10 Prozent der BezügerInnen von Prämienverbilligungen eine halbprivate, private oder kombinierte Spitalzusatzversicherung abgeschlossen.
Nicht davon betroffen wären kleine Zusatzversicherungen für Zahnbehandlungen, Komplementärmedizin oder nicht-ärztliche Therapien.
Die medizinische Grundversorgung in der Schweiz kostet viel mehr als in den Vergleichsländern Dänemark, Schweden oder Niederlande. Man kann dies weder medizinisch erklären noch mit der Kaufkraft im Land, denn diese ist vergleichbar.
Trotz der viel höheren Kosten leben Schweizerinnen und Schweizer mit einem gleichen sozialen und wirtschaftlichen Status nicht etwa gesünder und leben nicht länger als die Menschen in den erwähnten Vergleichsländern.
Ärzteschaft, Spitäler, Apotheker und Pharmafirmen konnten den Vorteil unserer extrem teuren Versorgung für die Schweizerinnen und Schweizer bisher nicht nachweisen.
Mit dem gerne erwähnten Vorteil von kürzeren Wartezeiten ist die Frage nicht abgehakt.
_____________________________
Diese Analyse erschien auf Infosperber bereits am 19. Mai 2024
Themenbezogene Interessenbindung der Autorin/des Autors
Keine
_____________________
➔ Solche Artikel sind nur dank Ihren SPENDEN möglich. Spenden an unsere Stiftung können Sie bei den Steuern abziehen.
_____________________
Meinungen in Beiträgen auf Infosperber entsprechen jeweils den persönlichen Einschätzungen der Autorin oder des Autors.










Berset schlug 38 Massnahmen für Kostenreduktion KK vor. Rechtsbürgerliche Mehrheiten lehnten alle wichtigen ab. Hierzulande kosten Medikamente rund doppelt so viel wie im restlichen Europa. Ausserdem verschreiben Ärzt:innen, die an Originalpräparaten besser verdienen, nicht günstigere Generika oder Originalpräparate, deren Patent ausgelaufen ist. Selbst Generika sind in der Schweiz erheblich teurer als in der EU. Krankenkassen-Mandate haben 28 Rechtsbürgerliche und 10 Linke. Solange die Parlamente rechtsbürgerliche Mehrheiten aufweisen ändert sich rein gar nichts. Eine OECD Studie belegt, dass SchweizerInnen sehr wenig Arztbeuche aufweisen. Was jetzt kolportiert wird ist eine reine Lüge. Und das Volk muss lernen, Spitalschliessungen zu akzeptieren. In Dänemark gibt es nur noch zwölf Spitäler – ohne dass die Versorgungsqualität darunter leidet.
Das immer gleiche Gelaber über die bösen Profiteure auf beiden Seiten des KK-Systems und die langen und hilflosen Auflistungen von irgendwelchen Massnahmen, die alle immer Bürokratie fördern und schlussendlich zum Leistungsabbau führen können wir uns sparen.
Dabei ist es einfach : Das KK-Obligatorium endlich kippen.
Obligatorien sind wie Quotenregeln, die verschaffen Jemandem Vorteile, der unfähig ist oder sich bereichern will.
Am letzten Montag hat die Republik berichtet, wie die Pharmaindustrie und ihre Lobby ihre Hochpreispolitik durchdrückt.
Es handelt sich um institutionalisierte Erpressung. Ich würde mir wünschen, dass das bekannter wird und dass die Stimmbürger*innen aufhören Lobbyisten, die nur Partikularinteressen vertreten, in die Parlamente zu wählen.
Eigentlich sollten solche grotesken Angelegenheiten seit Jahren bekannt sein. Also warum nicht ? Verschliesst ein Teil des Volkes hier konsequent die Augen ? Interessieren sie sich nicht reklamieren aber dann bei Prämienerhöhung. Sind sie dermassen Fan’s von Rechtsbürgerlichen, dass sie trotz allem diese wieder wählen ?
Wie bin ich froh, dass es solche Institutionen wie den Info-Sperber gibt. Eine Internet-Zeitung, die den Mut hat die Wahrheit klar zu sagen und die Missstände in unserem Gesundheitswesen klar aufzudecken.
Schon Jahrzehnte reden wir um die explodierenden Gesundheitskosten. Die Verantwortungsträger wehren sich offensichtlich was Effektives zu unternehmen. Warum? Weil die Hauptverantwortlichen sich mit und im Gesundheitswesen eine goldene Nase verdienen.
Die Art und Weise wie man mit dem Bürger, dem Fussvolk umgeht, macht mich wütend.
Warum gehen wir nicht auf die Strasse?
Es kann ja nicht sein, dass wir jedes Jahr dieses Jammerspiel spielen müssen.
Dass der Staat den Ärmeren dann unter die Arme greift ist auch lediglich Symptombekämpfung. Und wer ist der Staat: WIR alle
Keine andere Branche kann sich leisten die Preise jedes Jahr um 5 bis 10% anzuheben.
Schon vor mehreren Jahren plante ich eine «Probe aufs Exempel». Der Mut fehlt mir noch. Vielleicht kann mir Info-Sperber helfen?!
Warum steigen die Kassenprämien ständig? Mögliche Ursache: Je mehr herum-gedoktert wird und an Medikamente verschrieben werden, desto höher der Gewinn. Was kann man machen? Zum Beispiel: Hausärzte bekommen ein monatliches fixes Gehalt und eine mögliche Kreativität zu entwickeln, wie das Monatseinkommen aufgebessert werden könnte wäre nicht mehr nötig. Spitäler müssen nicht mehr gewinnorientierte Abrechnungen erstellen. Leistung zählt und nicht der Gewinn. Will heissen: Es werden nur die Leistungen erbracht, die tatsächlich nötig sind, weil der Umsatz- und Profitdruck weg ist. Es werden Untersuchungszentren geschaffen, die im im Jahr an 365 Tage rund um die Uhr geöffnet sind. Die Patienten werden untersucht und je nach Diagnose an Fachärzte oder Spitäler überwiesen. Besseres Controlling der Pharmakonzerne, wie die die Preise der Medikamente kalkuliert werden.
Gunther Kropp, Basel
«Versicherte, die ohne Not zuerst einen Spezialarzt aufsuchen, müssen einen höheren Selbstbehalt zahlen.»
Da bin ich etwas anderer Meinung, da es nicht zwingend günstiger wird, wenn man zuerst einen allgemein Arzt aufsucht, der womöglich vorher noch etliche Routine Untersuche durchführt ehe er einen dann doch an einen Spezialarzt verweist. So bezahlt man dann 2 Ärzte und min. 2 Behandlungen. Salopp gesagt ist das etwa so, wie wenn man Zahnschmerzen hat und zuerst einen allgemein Mediziner aufsuchen muss vor man zum Zahnarzt geht.
Was Medikamente betrifft müsste man hinterfragen, warum es immer wieder neue Medikamente für die gleichen Krankheiten gibt? Patente alleine sind nicht der Grund. Hinter dem Medikament sitzen Chemiker, Entwickler, Zulasser, Marketing Fachleute usw. Wenn es nicht immer wieder etwas Neues gibt hätten diese keine Arbeit und kein Einkommen mehr und müssten zu Hause Däumchen drehen.
«Zwingend günstiger» ist es nicht. Aber in der überwiegenden Mehrheit der Fälle ist das «Gate-Keeper» Modell mit Grundversorgern günstiger und für die Patientinnen und Patienten von Vorteil, weil es dann dank der ersten Triage bei Spezialärztinnen und -ärzten zu weniger falschen Diagnosen und Behandlungen kommt. Das haben etliche Studien nachgewiesen. Nicht umsonst kennen praktisch alle nicht deutschsprachigen Länder Europas die Pflicht, zuerst einen Grundversorger aufzusuchen (ausser in Notfällen natürlich).
Ausgezeichnete Analyse. Doch auch wenn Senioren das nicht gerne hören: Die Ausgangslage, auf dem dieses System wuchert, ist zwar nicht die jährliche *Alterung*, aber die Altersstruktur an sich, d.h. der Umstand, dass die Leute nach der Pensionierung heute noch 20 bis 30 Jahre leben. Man sieht das unmittelbar an den Gesundheitskosten pro Altersklasse: https://www.bfs.admin.ch/asset/de/22324832. Die Zuwanderung ist ebenfalls nicht unwesentlich durch diese Altersstruktur bedingt. Die genannten Vergleichsländer haben übrigens alle ein tieferes Medianalter als die Schweiz. Und so wie die SVP das Migrationsproblem politisch bewirtschaftet ohne es zu lösen, bewirtschaften SP & Co (Berset) das Gesundheitsthema, ohne es zu lösen.
Dass Herr Gasche uns Bezüger der Leistungen fast gänzlich ausklammert ist die einzige Lücke in der Analyse und den Vorschlägen zu den Massnahmen.
Ein einziges Beispiel von vielen: Sollte ein Spital vor Ort aufgelöst werden, so geht unverzüglich ein Aufschrei durch einen grossen Teil der Bevölkerung. 20, 30 Km Entfernung ist diesen Mitverursachern der Gesundheitskosten unzumutbar.
Zwei zentrale Punkte bleiben hier erneut unerwähnt:
– Will man ein Solidarsystem wie es bei der AHV der Fall ist, dann müssen die dort geltenden Spielregeln für jedes ähnlich gelagerte System gelten. Warum also werden die KK-Prämien als Kopfprämien, unabhängig von der individuellen finanziellen Leistungsfähigkeit berechnet? Das Problem ist bekannt und man muss nicht lange rumgrübeln, warum das um jeden Preis so bleiben soll.
– Man kann darüber streiten, weswegen die Kosten im Gesundheitswesen ständig steigen. Gewiss will aber niemand den medizinischen Stand der 70er oder 80er Jahre zurück. Ein wesentliches Problem bei der Belastung durch die KK-Prämien ist doch ganz klar die seit Jahrzehnten bestehende Lohnzurückhaltung. Würden vom Wohlstand, wie es früher usus war, alle gleichermassen profitieren, wären auch die steigenden KK-Prämien bei weitem nicht das Problem, welches es zunehmend immer mehr geworden ist. Auch daran will aus verständlichen Gründen niemand etwas ändern.
Genau solche linken Einstellungen verhindern die Lösungen. Kosten senken ist auch ein sozialer Akt. Umverteilung, ob nötig oder nicht ist ein ganz anderes Thema.